Introducción:
Se revisará el diagnóstico de muerte cerebral basándose
en la literatura médica, experiencia clínica en nuestro
hospital y legislación vigente en Chile.
Definición:
Muerte cerebral se define de variadas formas en diferentes países.
En general, corresponde a la ausencia total de respuesta neurológica
integrada en el encéfalo (cerebro, troncoencéfalo y cerebelo),
se debe excluir causas reversibles como intoxicaciones e hipotermia.
La muerte cerebral invariablemente es seguida de paro cardiorrespiratorio,
el cual puede ocurrir en horas a días, y rara vez, con un gran
esfuerzo tecnológico, social, moral y económico, en meses.
En algunos países como en Estados Unidos y muchos países
de Europa, muerte cerebral es sinónimo de muerte de un individuo,
por lo que hecho este diagnóstico, el paciente puede ser retirado
de los medios de soporte vital, es decir, desconectado del ventilador
mecánico. En otros países, como Japón, el diagnóstico
de muerte cerebral no es aceptado culturalmente, por lo que su taza
de trasplantes es mínima. En nuestro país, curiosamente,
el diagnóstico de muerte cerebral solo puede ser formulado si
el paciente va a ser donante, de ser así, se considera al paciente
muerto y puede ser desconectado del ventilador, una vez haya donado
sus órganos. En caso contrario, el paciente no está en
muerte cerebral, ni muerto y no puede ser desconectado del ventilador.
Conceptos generales sobre el diagnóstico de muerte cerebral:
- Tiene importantes implicancias clínicas, éticas y legales.
- Es aceptada en la gran mayoría de los países, aunque
con criterios diferentes.
- En la actualidad este diagnóstico se plantea con dos objetivos:
i. Procurar órganos para la donación. ii. Reconocer un
diagnóstico que llevará en forma inminente e irreversible
al paro cardiorrespiratorio, en este caso, se desconecta al paciente
del ventilador mecánico y se permite el paro respiratorio. Legalmente
en Chile, sólo se acepta el diagnóstico de muerte cerebral
cuando el paciente donará sus órganos. En caso contrario,
no puede ser desconectado del ventilador.
- Sólo se realiza el proceso diagnóstico en pacientes
que serán potenciales donantes.
- La legislación chilena exige la abolición total e irreversible
de todas las funciones encefálicas. En la práctica clínica
existe una excepción, el grupo de neuronas secretoras de hormona
antidiurética ubicadas en el hipotálamo. Así, no
es necesario que el paciente presente una poliuria por diabetes insípida
para plantear el diagnóstico. No se aceptan otras excepciones.
- El diagnóstico es clínico. Puede apoyarse en exámenes
de laboratorio.
- El diagnóstico requiere de un cumplimiento estricto de normas.
- El diagnóstico debe ser realizado por 2 médicos, al
menos uno de ellos neurólogo o neurocirujano.
- Los médicos que realizan el diagnóstico no deben estar
vinculados al equipo de trasplante y es inaceptable cualquier
tipo de presión realizado por este equipo.
- Los criterios diagnósticos difieren según la edad del
paciente (ver normas).
Causas de muerte cerebral:
Las causas de muerte cerebral son múltiples, las más frecuentes
son el traumatismo encéfalo craneano, la hemorragia subaracnoídea
y la isquemia cerebral global debido a paro cardiorrespiratorio. Otras
causas se enumeran en la tabla 1, su fisiopatología en común
es la hipertensión intracraneana maligna con disminución
de la presión de perfusión cerebral.
Normas para el diagnóstico de muerte cerebral:
El paciente debe presentar las siguientes 4 condiciones (ver diagrama
de flujo):
- Coma.
- Descartar diagnóstico diferencial de muerte cerebral.
- Ausencia de todos los reflejos de troncoencéfalo y prueba de
apnea positiva.
- Idealmente tener una causa conocida que puede provocar muerte cerebral.
I. Grados de conciencia cuantitativa:
Es importante describir el examen mental de un paciente con compromiso
de conciencia, además de anotar el término médico.
Vigil: Paciente con ojos abiertos y examen mental normal.
Obnubilado: Paciente tiende a quedarse dormido, se encuentra
desorientado e indiferente al medio.
Sopor: Paciente dormido que despierta sin lograr lucidez, con
estímulos verbales (sopor superficial) o dolorosos (sopor profundo).
Coma: Paciente no despierta con ningún estímulo.
Puede tener reflejos anormales frente al estímulo doloroso, los
que son integrados en troncoencéfalo, por ejemplo, rigidez de
descerebración y decorticación.
Deben evitarse términos como somnoliento, estupor, coma superficial,
coma profundo y coma dépassé. Su utilización confunde
y no aporta a la comprensión del estado de conciencia cuantitativa
del paciente. Otras expresiones como estado vegetativo, mutismo aquinético
y síndrome de enclaustramiento están bien definidos en
la literatura y son inconfundibles con el diagnóstico de muerte
cerebral, siempre que el proceso diagnóstico se realice en forma
estricta.
Maniobras que provocan dolor son por ejemplo: el reflejo de Foix, la
compresión del lecho ungueal y pellizcar el pezón. El
primero consiste en comprimir con los índices en forma enérgica
detrás del ángulo de la mandíbula.
II. Diagnóstico diferencial de muerte cerebral:
Se debe descartar situaciones que puedan imitar los hallazgos clínicos
del paciente en muerte cerebral como:
Hipotermia: Una temperatura corporal menor a 27°C produce
la abolición de todos los reflejos de troncoencéfalo.
La academia americana de neurología estableció como temperatura
mínima para hacer el diagnóstico de muerte cerebral 32°C.
La misma academia solicita una temperatura mínima de 36,5°C
para realizar la prueba de apnea. La legislación chilena pide
que la temperatura mínima del paciente para establecer la muerte
cerebral sea de 35°C.
Fármacos: Son de particular importancia en las unidades
de cuidados intensivo, debido a su uso en pacientes críticos
o por intento suicida. Los más frecuentes son: barbitúricos,
antidepresivos tricíclicos y relajantes musculares. En su presencia
no puede formularse el diagnóstico de muerte cerebral.
Otros: Rara vez otras enfermedades pueden confundirse con el
diagnóstico de muerte cerebral, por ejemplo, el síndrome
de Guillain Barré, cuando afecta incluso los músculos
del iris puede semejar a un paciente en muerte cerebral, en estos casos
la historia clínica es fundamental para formular el diagnóstico
correcto, además tendrán un electroencefalograma normal.
Graves alteraciones endocrinológicas, metabólicas o hemodinánicas
imposibilitan formular el diagnóstico de muerte cerebral.
III. Reflejos de troncoencéfalo que deben estar ausentes para
realizar el diagnóstico de muerte cerebral:
1. Reflejo fotomotor: Con una luz potente se debe observar ausencia
de contracción de las pupilas.
2. Reflejo corneal: Con algodón se estimula enérgicamente
la cornea de cada ojo, debe existir ausencia de contracción de
los músculos periorbiculares.
3. Reflejo óculo-cefálico: Se moviliza enérgicamente
la cabeza en forma lateral (óculo-cefálicos horizontales,
integrados en protuberancia) y en forma vertical (óculo-cefálicos
verticales, integrados en mesencéfalo). Normalmente al realizar
estos movimientos los ojos quedan, por fracciones de segundos, en el
sentido contrario. En muerte cerebral los ojos quedan fijos en línea
media.
4. Reflejo óculo-vestibular: Antes de realizar este reflejo
debe descartarse una ruptura del tímpano con una otoscopía.
Se estimula con 50 ml de agua a 30 y 44°C por 1 minuto, cada vez
y en cada tímpano. El intervalo entre cada oído debe ser
de 5 minutos. Se utiliza una jeringa cónica.
En un paciente vigil, el estímulo con agua fría provoca
desviación tónica de los ojos hacia el oído del
estímulo y movimientos sacádicos (conocidos como nistagmus)
hacia el lado contralateral. En pacientes en coma pero con troncoencéfalo
indemne, se produce sólo el movimiento tónico, es decir,
los ojos se dirigen hacia el tímpano irrigado con agua fría.
El agua caliente provoca el movimiento contrario. En pacientes en coma
y con troncoencéfalo indemne, el estímulo bilateral con
agua fría provoca movimiento conjugado de la mirada hacia abajo,
con agua caliente hacia arriba.
En pacientes en muerte cerebral, el estímulo de los tímpanos
con agua fría o caliente no provoca movimiento de los ojos.
5. Reflejo faríngeo: Se produce al estimular la faringe,
lo que provoca tos o náuseas. En pacientes intubados este es
fácilmente evocado al movilizar enérgicamente el tubo
endotraqueal. Debe evitarse extubar al paciente!!
6. Reflejos anormales al dolor: Debe haber ausencia de reflejos
integrados en troncoencéfalo como el de descerebración
(hiperextensión e inversión de extremidades superiores
e inferiores), de decorticación (flexión de codos, muñecas
y dedos de extremidades superiores y extensión de extremidades
inferiores), de retirada y mueca facial.
7. Otros reflejos: Existen reflejos que son integrados
en la médula espinal y su presencia no
excluye el diagnóstico de muerte cerebral. Ejemplos son los reflejos
de triple flexión y de Babinski. El primero se evoca al estimular
la plata del pie y consiste en una flexión de la cadera, rodilla
y tobillo ipsilateral, el movimiento es rápido, no sostenido
y reproducible, aunque agotable. El reflejo de Babinski se evoca al
estimular la cara lateral de la planta del pie y se debe a liberación
de centros medulares de estructuras intracraneanas inhibitorias.
Otro reflejo descrito es el signo de Lázaro, consiste en un movimiento
complejo que ocurre en el momento de la apnea o en los minutos siguientes
a ella, se ha descrito entre otros movimientos, una elevación
de ambas extremidades superiores, las que pueden juntarse delante del
tórax simulando ¡¡rezar!!. Existen médicos que
consideran a este signo como originado en centro integradores intracraneanos
y por lo tanto excluiría el diagnóstico de muerte cerebral.
La mayoría de los autores lo consideran integrado en la médula
espinal y por lo tanto, no excluiría el diagnóstico.
8. Ausencia del reflejo de la respiración con la prueba
de apnea.
Prueba de Apnea:
Se realiza para determinar si un estímulo metabólico
intenso, la hipercarbia, logra estimular neuronas de los núcleos
respiratorios del bulbo raquídeo. Se debe hacer una vez se cumplan
las 4 condiciones para el diagnóstico de muerte cerebral. En
forma práctica se realiza de la siguiente manera:
- Temperatura mínima de 36,5°C (según la Academia
Americana de Neurología).
- Preoxigenar con oxígeno al 100% por 10 minutos.
- Antes de realizar la apnea, se obtiene una presión parcial
de CO2 de 40 mmHg (esto se logra disminuyendo la frecuencia respiratoria
del ventilador mecánico).
- Se instala un catéter intra tubo endotraqueal, adyacente
a la carina y con oxígeno al 100%. Se mantiene un oxímetro
de pulso para detectar desaturaciones.
- Se suspende la ventilación mecánica y se observa la
aparición de:
- a) Movimientos respiratorios.
- b) Arritmias cardíacas o alteraciones hemodinámicas.
- Se espera que la presión parcial de CO2 llegue a 60 mmHg.
En apnea la presión de CO2 se eleva en 3 a 6 mmHg por cada
minuto, así, en aproximadamente 8 minutos se logra llevar de
40 a 60 mmHg la presión parcial de CO2.
- Se toman gases en sangre arterial en forma seriada.
Posibilidades de la prueba de apnea:
- En pacientes con limitación crónica al flujo aéreo,
obesos o con apnea obstructiva de sueño no es posible interpretar
los resultados de la prueba de apnea. Se desconoce el umbral de las
neuronas del bulbo raquídeo de estos pacientes para gatillar
la respiración, probablemente están "acostumbradas" a
una presión parcial de CO2 más elevada. Se deben utilizar
exámenes alternativos.
- Se logra llegar a una presión parcial de CO2 de 60 mmHg y no
se observan movimientos respiratorios ni alteraciones hemodinámicas
o arritmias. Se considera que hay ausencia de actividad neuronal frente
al estímulo. Prueba de apnea positiva.
- Se observa movimiento respiratorio durante la prueba de apnea. Se
considera que existen neuronas "vivas" en el bulbo raquídeo.
No se puede formular el diagnóstico de muerte cerebral. Prueba
de apnea negativa.
- Se producen movimientos similares a los respiratorios pero de menor
amplitud. Su interpretación ha provocado controversia en la literatura
médica. Se les debe considerar como provocados por neuronas sensibles
al estímulo de hipercarbia, probablemente ubicadas en el bulbo
raquídeo y por lo tanto se considera incompatible con el diagnóstico
de muerte cerebral.
- Se producen alteraciones hemodinámicas, hipoxemia o arritmias
cardíacas. Se da por finalizada la prueba de apnea, su resultado
no es interpretable.
- Idealmente debe existir una causa identificable de la muerte cerebral.
Si bien no es un criterio estricto, es tranquilizador para el clínico
observar en un examen de laboratorio una patología que sea incompatible
con la vida, por ejemplo, en la tomografía computada de cerebro
observar un hematoma intracerebral masivo, con gran desplazamiento de
línea media e invasión intraventricular.
En caso de no existir una lesión que explique la muerte cerebral
del paciente, se debe reconsiderar su diagnóstico diferencial y
plantear como posible causa la encefalopatía hipóxico isquémica,
en este caso, se debe obtener 2 electroencefalogramas isoeléctricos
separados por 24 horas (ver exámenes de laboratorio).
Exámenes de laboratorio:
Electroencefalograma (EEG): El registro electroencefalográfico
en pacientes en muerte cerebral se encuentra isoeléctrico o plano,
es decir, no existe actividad eléctrica cerebral. La técnica
de la toma del examen debe ser rigurosa y se conoce como el decálogo
del registro electroencefalográfico de la muerte cerebral, haciendo
alusión a 10 estrictas reglas. Se debe considerar que la hipotermia
y el coma barbitúrico pueden provocar un EEG isoeléctrico.
Además, existen pacientes que se encuentran en estado vegetativo
con EEG isoeléctrico. El diagnóstico de muerte cerebral
es clínico.
En la legislación chilena se considera indispensable tener un
registro isoeléctrico en algunos casos (ver tabla 2). Nuestro
equipo de neurólogos ha aceptado por consenso realizar siempre
al menos un EEG.
Los siguientes exámenes no son necesarios para formular el diagnóstico
de muerte cerebral, además se requiere de un mayor número
de estudios para establecer su sensibilidad, especificidad, falsos positivos
y negativos.
Angiografía cerebral: Pacientes en muerte cerebral tienen
ausencia de flujo sanguíneo cerebral, lo que se evidencia como
un "stop" del flujo sanguíneo en las arterias carótidas
y vertebrales al penetrar la dura madre. Esto se debe a un aumento de
la presión intracraneana, la que es mayor a la presión
arterial media. Es una técnica de alto costo.
Doppler transcraneano: Permite observar la velocidad de flujo
intracraneano en arterias y venas. En pacientes con muerte cerebral
se describe ausencia del peak diastólico u ondas de reflujo.
En el 10% de la población no existe una ventana adecuada para
este doppler, por lo que son inevaluables con esta técnica.
Spect cerebral: En pacientes en muerte cerebral no existe captura
de isótopos radiactivos por el encéfalo. Se observa un
cráneo "vacío".
Diagrama de flujo para pacientes con sospecha de muerte cerebral
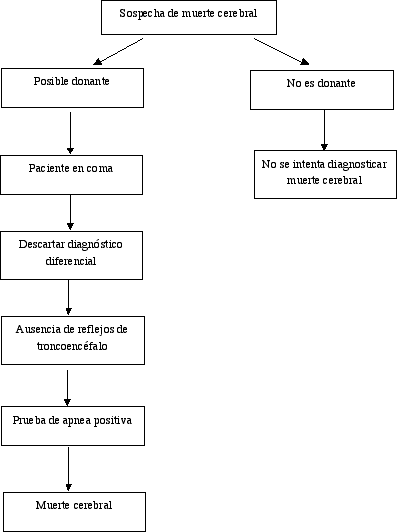
* Idealmente debe existir imagen de una lesión cerebral que explique
la muerte cerebral.
* En caso de niños menores a 15 años o pacientes de cualquier
edad cuya etiología de la muerte cerebral sea una encefalopatía
hipóxico isquémica se debe realizar electroencefalogramas
como lo señala la ley.
Tabla 1
|
Causas de muerte cerebral
Frecuentes
Traumatismo encéfalo-craneano
Hemorragia subaracnoídea
Encefalopatía hipóxica-isquémica
Infrecuentes:
Infarto cerebral masivo
Hemorragia cerebral. Intra o extraparenquimatosa
Trombosis de venas cerebrales
Tumor cerebral
Meningitis
Encefalitis
Encefalomielitis diseminada aguda
|
Tabla 2
|
Electroencefalograma isoeléctrico indispensable según
la legislación chilena vigente
|
|
Lactante menor de 2 meses
|
Dos EEG isoeléctricos separados por 48 horas.
|
|
Lactante entre 2 meses y 1 año
|
Dos EEG isoeléctricos separados por 24 horas.
|
|
Niño entre 1 y 10 años
|
Dos EEG isoeléctricos separados por 12 horas.
|
|
Niño entre 10 y 15 años
|
Dos EEG isoeléctricos separados por 6 horas.
|
|
Cualquier edad y diagnóstico de encefalopatía hipóxico
horas isquémica
|
Dos EEG isoeléctricos separados por 24
|
LECTURAS RECOMENDADAS:
- Howard RS., Hirsch NP. Coma, Vegetative state and Locked-In syndrome.
In Miller DH., Raps EC. (Eds.). Critical Care Neurology. Butterworth-Heinemann.
Boston: 91-120, 1999.
- Pallis C., Harley DH. ABC of Brainstem Death. BMJ. London 1996.
- Howard RS., Hirsch NP. Coma, Vegetative state and Locked-In syndrome.
In Miller DH., Raps EC. (Eds.). Critical Care Neurology. Butterworth-Heinemann.
Boston. 91-120, 1999.
- Reglamento chileno de la ley sobre trasplante y donación de
órganos 19.451. Dic 1997.
- Report of the Quality Standards Subcommittee of the American Academy
of neurology. Practice parameters for determining brain death in adults.
Neurology 45: 1012-1014, 1995.
- Ropper AH. Unusual spontaneous movements in brain-dead patients. Neurology
34: 1089-1092, 1985.
- Wijdicks EFM. Determining brain death in adults. Neurology 45: 1003-1011,
1995.
- Wijdicks EFM. Diagnosis and management of brain death in the intensive
care unit. In Wijdicks EFM (Eds.). Neurology of Critical Illness. FA.
Davis Company. Philadelphia. 323-337, 1995.
- Young GB., Ropper AH., Bolton ChF. Coma and Impaired Consciousness.
A clinical perspective. McGrawHill. New York. 1998.
|


